Dáváme šanci i těm nejmenším z nejmenších
 Od vzniku moderní neonatologie (šedesátá léta minulého století) uplynulo již více než půl století a péče o nezralé novorozence zaznamenala převratné změny a její výsledky se dramaticky zlepšily. Počátkem šedesátých let většina nezralých novorozenců narozených před 32. týdnem těhotenství umírala do několika dnů po narození na syndrom respirační tísně či později na jeho následky. Mediálně sledované úmrtí Patricka Kennedyho na syndrom dechové tísně, který se narodil prezidentovi Johnu Kennedymu a jeho manželce Jacqueline K. ve 34. týdnu těhotenství a vážil 2 100 gramů, bylo určitě katalyzátorem změn v péči o nezralé novorozence v USA a ostatních vyspělých zemích.
Od vzniku moderní neonatologie (šedesátá léta minulého století) uplynulo již více než půl století a péče o nezralé novorozence zaznamenala převratné změny a její výsledky se dramaticky zlepšily. Počátkem šedesátých let většina nezralých novorozenců narozených před 32. týdnem těhotenství umírala do několika dnů po narození na syndrom respirační tísně či později na jeho následky. Mediálně sledované úmrtí Patricka Kennedyho na syndrom dechové tísně, který se narodil prezidentovi Johnu Kennedymu a jeho manželce Jacqueline K. ve 34. týdnu těhotenství a vážil 2 100 gramů, bylo určitě katalyzátorem změn v péči o nezralé novorozence v USA a ostatních vyspělých zemích.
V roce 2017 byl v odborném časopise publikován případ holčičky, která se narodila předčasně – těhotenství trvalo 21. týdnů + 4 dny – a ve dvou letech se vyvíjela normálně. Nejen tento článek, ale i výsledky ze Švédska a Japonska evokují etické, biologické a ekonomické otázky délky trvání těhotenství jako limitu pro přežívání lidského jedince s dobrou prognózou.
Hranice životaschopnosti
Hranicí životaschopnosti se rozumí taková délka těhotenství, kdy porozený plod má šanci přežít, růst a normálně se vyvíjet. S rozvojem moderní neonatologie (péče o nezralé novorozence) se hranice životaschopnosti za posledních padesát let postupně posouvala do nižších týdnů těhotenství. V České republice byla tato hranice snižována podle přežívání nezralých novorozenců, kdy technické a léčebné možnosti spolu se zlepšující se kvalitou péče zvyšovaly šance na přežití čím dál tím více nezralých dětí. V 70. letech se pohybovala kolem 30.–31. týdne, v 80. letech kolem 27.–28. týdne těhotenství a konečně počátkem 90. let se v České republice tato hranice posunula do 24. týdne těhotenství, tak jak tomu bylo v rozvinutých západních zemích. Z literárních údajů získaných z výsledků péče o různé věkové kategorie nezralých novorozenců porozených koncem minulého století a začátkem tohoto milénia je možné shrnout, že pravděpodobnost přežití bez závažného dlouhodobého poškození u novorozenců porozených v 23. ukončeném týdnu těhotenství byla méně než 50 %, zatímco u novorozenců narozených ve 24. ukončeném týdnu těhotenství je šance přežít s dobrou dlouhodobou prognózou více než 50 %. Výsledky národních dat i z jednotlivých pracovišť v posledních dvaceti letech ukazují, že trend v posouvání hranice životaschopnosti do nižších týdnů dále pokračuje.

Předčasný porod v šedé zóně (22.–25. týden těhotenství)
Ostrá hranice životaschopnosti neodpovídá biologické podstatě schopnosti přežívat a našim možnostem přesně určit délku trvání těhotenství a možnou prognózu, a tak v souladu s procesem fetálního růstu a zrání se kolem této ostré hranice vytváří dvou- až třítýdenní zóna, kde spolupůsobí další pozitivní a negativní faktory, které ovlivňují prognózu nezralého plodu. „Šedou zónou“ se tak nazývá taková délka těhotenství, která se přibližuje arbitrážně definované hranici životaschopnosti, nebo zasahuje dále do nižších týdnů těhotenství a kde prognóza plodů, které se v tomto období narodí, je stále nejistá a většinou zatížená vysokou úmrtností a v případě přežití vysokým rizikem psycho-neuro-senzorického postižení. V posledním desetiletí dochází i v této širší oblasti několika gestačních týdnů (< 25. týden těhotenství) ke zlepšování výsledků a posouvání více než 50% přežívání do nižších týdnů (z 23. týdne do 22. týdne těhotenství) a významnému snížení dlouhodobého středního a těžkého postižení u přeživších novorozenců narozených v 23. a 24. týdnu těhotenství. Hlavní faktory, které se kromě gestačního stáří spolupodílejí na prognóze, jsou podání steroidní kůry matce před porodem (+), větší hmotnost dítěte (+), ženské pohlaví (+) a především přítomnost specializovaného týmu neonatologů (+) a pozitivní přístup k zahájení péče ihned po narození (+). Dalším významným faktorem je pracoviště, které praktikuje aktivní přístup a má s ním zkušenosti, a kvalitní komplexní neonatologická péče. Pracoviště s větším počtem porozených a aktivně pečovaných novorozenců v šedé zóně mají lepší výsledky přežití bez závažného postižení.
Pozitivní a aktivní přístup zvyšuje šance na lepší prognózu novorozenců narozených v „šedé zóně“
(vyšší přežití a menší nemocnost)
V posledních deseti až patnácti letech jsme však svědky nejenom zvýšeného přežívání v 22. a 23. týdnu těhotenství, ale také zlepšení dlouhodobé prognózy takto brzy narozených dětí. Výsledky jsou však velmi nesourodé, liší se jak na mezinárodní úrovni, tak mezi jednotlivými perinatologickými centry na národní úrovni. Výrazně nižší úmrtnost a menší postižení vykazují výsledky z Japonska, kde hranice pro přežití byla již počátkem 90. let posunuta do 22. týdne těhotenství. Velmi dobré výsledky v těchto nízkých gestačních týdnech vykazují i skandinávské země, především však Švédsko, kde na základě studie EXPRESS 2 vydala Švédská perinatologická a neonatologická společnost národní doporučení obligatorně (povinně) zahajovat péči již ve 23. týdnu těhotenství a ve 22. týdnu tuto péči nabízet a poskytovat v případě přání rodičů. Tak se perinatální péče s aktivním přístupem posunula ve Švédsku o jeden až dva týdny k nižší věkové hranici oproti většině vyspělých západních zemí včetně České republiky. Na národní úrovni se pak výsledky liší mezi jednotlivými perinatologickými centry, lepší jsou na pracovištích s aktivním a „optimistickým“ přístupem a tam, kde se ošetřuje ročně více takových případů.
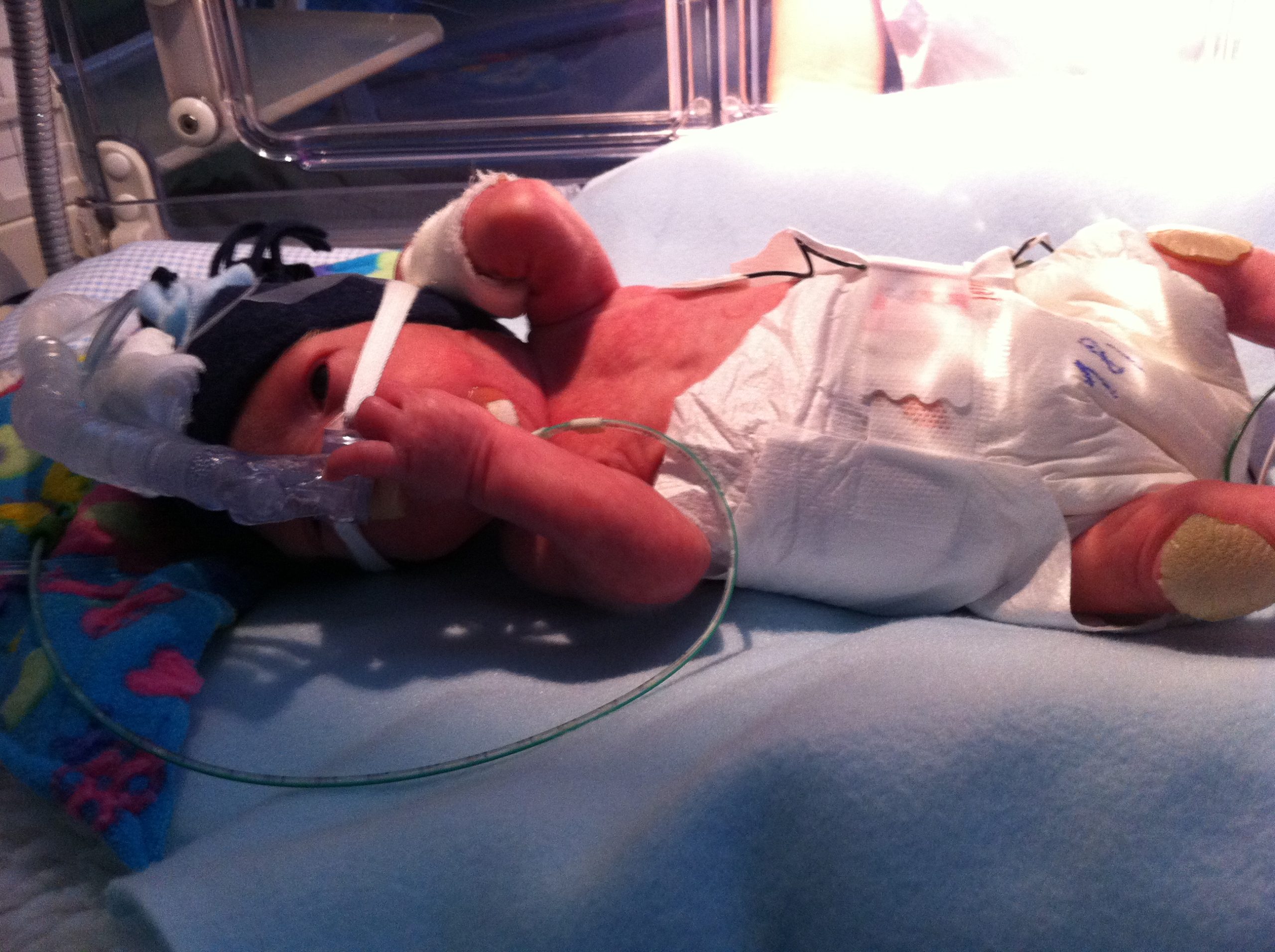
Proaktivní přístup zlepšuje přežití a prognózu novorozenců narozených kolem hranice životaschopnosti.
Proaktivní přístup k předčasnému porodu pod hranicí životaschopnosti je realizován výhradně na podkladě souhlasu obou rodičů. V oblasti porodnictví se jedná o snahu o prodloužení těhotenství s podáním antenatálních kortikosteroidů, pokud nehrozí bezprostřední ohrožení života matky. Operační ukončení těhotenství císařským řezem je doporučeno vždy při ohrožení zdraví či života matky a v případech, kdy hrozí při vaginálním porodu poškození plodu traumatismem nebo hypoxií nebo se zvyšuje pravděpodobnost intrauterinního úmrtí plodu, který v době rozhodování prokazuje evidentní známky vitality. S ohledem na novorozence se bezprostředně po jeho vybavení provádí placentární transfuze, tj. převod cca 20 ml/kg krve z feto-placentární jednotky. V následujících minutách po porodu jde především o šetrnou a bezpečnou podporu na porodním sále a stabilizaci dýchání a krevního oběhu na jednotkách intenzivní a resuscitační péče (JIRP) (tzv. „zlatá hodina“). Na JIRP je léčba vedena s ohledem na prospěch jedince a celé rodiny s jasně definovanými nejlepšími praktikami vzhledem k délce těhotenství a aktuální úrovni znalosti. V léčbě jsou sledovány nejmodernější trendy s cílem minimalizovat invazivitu a jatrogenicitu (nechtěné a nevědomé poškozování extrémně náchylného a vnímavého organismu zdravotnickým personálem). Mezi základní atributy péče patří velmi těsná a důkladná spolupráce s rodiči, a to ve všech variantách úspěchu či neúspěchu. V případě výskytu závažné, časně vzniklé perinatální a neonatální morbidity, jako jsou těžké respirační selhání s recidivujícím únikem plynu mimo dýchací trakt, těžké stupně krvácení do mozkových komor a tkáně, rozsáhlé poškození střeva s nutností akutní operace aj.) je svoláváno „etické konzilium“, které zvažuje míru prospěchu pokračování intenzivní péče pro jedince, a v případě vysoké pravděpodobnosti závažného dlouhodobého postižení doporučí rodičům ukončení intenzivní péče s přechodem na péči komfortní. Samozřejmostí je v rámci nemocnice, kde matka porodila, i poskytování komplexní následné péče ve všech specializovaných a subspecializovaných oborech pediatrie.
Když hrozí předčasný porod v 22.–25. týdnu těhotenství.
1. Transport do perinatologického centra intenzivní péče, kde je aktivní přístup praktikován a výsledky jsou povzbudivé.
2. Po příjmu na tomto pracovišti bude stav vyhodnocen a navržen další postup.
3. V případě vašeho souhlasu bude zahájen aktivní přístup k záchraně plodu.
4. Pokud nehrozí prodlužováním těhotenství závažná komplikace či ohrožení života matky, vždy je snaha o zastavení či zpomalení předčasného porodu, abychom získali čas k nitroděložní léčbě plodu či prodloužili těhotenství (tlumení kontrakcí, antibiotika, kortikosteroidy, léčba tlaku atd.)
5. Prognóza a varianty léčby po narození budou konzultovány se zástupci neonatologického týmu.
6. Naplánovaný konsensuální postup (porodník-neonatolog-rodiče) se po narození dítěte na základě nových skutečností může změnit (vysvětlení dostanete v pohovoru s neonatologem ještě před porodem).
7. V případě výskytu závažných komplikací, které se vyskytují méně často, avšak mohou zásadně negativně ovlivnit prognózu, bude s vámi a s otcem dítěte konzultován rozsah další poskytované péče. Tým specialistů vám vždy navrhne další postup, ke kterému dospěl na základě mnohaletých zkušeností a literárních údajů. Může navrhnou i ukončení intenzivní péče s převedením na komfortní péči, což většinou vede k relativně rychlému a bezbolestnému úmrtí.
8. Po narození podporujte laktaci a poradíme vám, jak získat první i minimální porce mateřského mléka, které je pro vaše dítě důležité.
9. Na JIRP se kromě velmi brzkých návštěv snažte – po domluvě s ošetřujícím personálem – co nejdříve zapojit do péče o své miminko (doteky, hlazení, krmení, přebalování, klokánkování – to vše vám bude umožněno co nejdříve a budete v tom i s otcem dítěte podpořeni ošetřujícím personálem). Stanete se nedílnou součástí péče o svoje miminko, pokud budete chtít.
10. V prvních deseti dnech se stav vašeho dítěte může rychle měnit (to je běžné), postupně se však bude stabilizovat, snažte se být trpěliví a pozitivně naladění.
11. Při nejasnostech se nebojte kdykoliv zeptat. V průběhu podávání informací vás nemusí hned vše napadnout, a tak si otázky poznamenejte a při dalším pohovoru s lékařem se zeptejte.
12. Důvěřujte specialistům (lékařům a sestrám), kteří o vaše miminko pečují, a buďte pozitivní.
13. Po propuštění počítejte s tím, že vaše dítě je skutečně v něčem odlišné (například tak, jak jsou od sebe odlišné lidské rasy, protože došlo k biologickému zrání za jiných podmínek než nitroděložních) a bude v průběhu následujících let vyžadovat zvýšenou péči specialistů. Na straně dítěte a vaší je biologický fenomén plasticity organismu, který umožňuje v průběhu růstu a za vhodné podpory odchylky minimalizovat nebo úplně vymizet.



Pozn.: Perinatologické centrum Gynekologicko-porodnické kliniky VFN a 1. LF UK zahájilo v roce 2013 ucelený porodnicko-neonatologický program péče o „šedou zónu“ s možností následného dlouhodobého sledování v Centru komplexní péče pro děti s perinatální zátěží na Klinice dětského a dorostového lékařství. Tento program se neustále rozvíjí. V případě volných kapacit pracoviště přijímá do péče i matky s hrozícím předčasným porodem od 22. týdne do 24. týdne těhotenství i z ostatních regionů České republiky.
Napsat komentář